Bypass gastric laparoscopic pentru obezitate morbidă. Comunicare preliminară
JL Leyba 1, J Isaac 2, C Bravo 1 și L Rodriguez 1 .
1 specialist în chirurgie generală. Serviciul de chirurgie III. Spitalul Vargas din Caracas.
2 Specialist în chirurgie generală. Profesor asistent. Catedra de terapie clinică și chirurgicală "A". Școala „José María Vargas”. Scoala de Medicina. Universitatea Centrală din Venezuela.
ABSTRACT: Este raportată experiența noastră inițială cu bypass gastric laparoscopic pentru obezitate morbidă la 5 pacienți.
Toate cazurile au fost de sex feminin cu o vârstă medie de 36 de ani și un IMC mediu de 43 kg/m 2 .
Procedura a fost finalizată laparoscopic la patru pacienți cu un timp chirurgical mediu de 6 ore și fără morbiditate intraoperatorie.
Evoluția postoperatorie a fost favorabilă, cu o complicație minoră (infecție portal) prezentată într-un caz, tratată cu succes în ambulatoriu.
Bypass-ul gastric laparoscopic oferă pacienților obezi morbid o nouă opțiune de a obține rezultate excelente prin reducerea morbidității și a timpului de recuperare după procedura deschisă. Cu toate acestea, este o intervenție chirurgicală solicitantă care trebuie abordată de chirurgii care se pregătesc atât în chirurgia bariatrică, cât și în tehnicile laparoscopice avansate.
Cuvinte cheie: obezitate morbidă, bypass gastric, laparoscopie.
ABSTRACT: Este raportată experiența noastră inițială cu bypass gastric laparoscopic pentru obezitate morbidă la 5 pacienți.
Toate cazurile au fost de sex feminin cu o vârstă mediană de 36 de ani și un IMC median de 43 kg/m2 .
Procedura a fost finalizată prin laparoscopie la patru pacienți cu un timp operator mediu de 6 ore și fără morbiditate intraoperatorie.
Cursul postoperator a fost bun, cu o complicație minoră (abcesul plăgii), tratată cu succes ca ambulator.
Bypass-ul gastric laparoscopic oferă o nouă opțiune cu rezultate excelente pentru pacienții cu obezitate morbidă, reducând morbiditatea și timpul de recuperare al procedurii deschise. Cu toate acestea, este o intervenție chirurgicală solicitantă care trebuie făcută de chirurgii cu pregătire în chirurgia bariatrică, precum și în tehnici laparoscopice avansate.
Cuvinte cheie: obezitate morbidă, bypass gastric, laparoscopie.
Data recepției: 17/10/2003 Data aprobării: 07/12/2004
INTRODUCERE
Dintre toate procedurile chirurgicale aplicate în tratamentul obezității clinice severe, bypass-ul gastric Roux „Y” a fost stabilit ca metoda care oferă cel mai bun raport cost/beneficiu, permițând o reducere semnificativă a excesului de greutate extinsă în timp (1,2, 3,4) .
Cu toate acestea, complicațiile perioperatorii ale procedurii, deși sunt acceptabile, sunt mai puțin decât ideale atunci când sunt efectuate prin laparotomie.
Abordarea laparoscopică pentru by-pass gastric, descrisă inițial de Wittgrove (6), a reprodus până acum rezultatele procedurii deschise, reducând semnificativ complicațiile (5,6,7) .
În lucrarea de față descriem tehnica pe care am folosit-o pentru bypass-ul gastric laparoscopic și discutăm indicațiile, complicațiile și rezultatele acesteia.
PACIENTI, MATERIALE ȘI METODE
Din noiembrie 2002 până în august 2003, am abordat laparoscopic cinci pacienți cu o indicație pentru bypass gastric din cauza obezității morbide.
Toți pacienții au fost femei cu o vârstă medie de 36 de ani (29 până la 47) și cu un indice de masă corporală (IMC) care a variat între 38 și 50 kg/m 2 .
Doi dintre pacienți s-au prezentat ca degenerescență osteoarticulară a comorbidității coloanei vertebrale dorsolombare.
Tehnica chirurgicală
Pacienții sunt poziționați în decubit dorsal, chirurgul și videograful sunt în dreapta, în timp ce al doilea și al treilea asistent sunt în stânga.
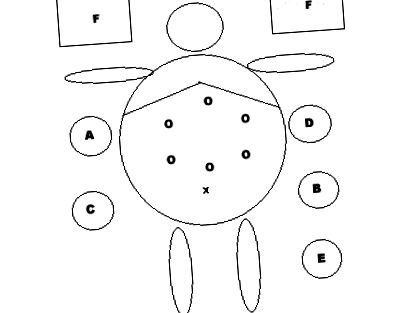
Folosind tehnica Hasson (8), primul trocar este introdus la nivelul liniei medii supraumbilicale la joncțiunea treimii sale inferioare și a treimii sale medii pentru a crea pneumoperitoneul CO2 și a introduce un laparoscop de 30 °. Apoi și sub viziune directă, am plasat 5 trocare de 10 mm situate în: linia midclaviculară dreaptă, una subcostală și cealaltă la același nivel cu cea a lui Hasson, ambele pentru a fi manipulate de chirurg; linia midclaviculară stângă, 2 în imaginea oglindă a celor precedente, care urmează să fie operată de către al doilea asistent; și unul subxifoid pentru a separa lobul stâng al ficatului (al treilea ajutor), (figura 1).
Mijloace de fixare a uterului. Parametria
(A = Chirurg, B = Asistent 1, C = Cameraman, D = Asistent 2, E = Asistent medical, F = Monitor, O = Trocare, X = Cicatrică ombilicală).
Anestezistul introduce un tub orogastric cu balon gonflabil și disecția începe la unghiul lui His, coborând și secționând membrana gastrică, ceea ce permite eliberarea fundului gastric din stâlpul stâng al diafragmei pentru a pregăti locul unde se va executa secțiunea finală.rezervor gastric.
Apoi, se măsoară 6 cm de la unghiul lui His până la curbura mai mică a stomacului și în acest moment este disecat folosind un bisturiu cu ultrasunete (Figura 2) până la permiterea trecerii unei capsatoare de tăiere liniare introduse în direcție orizontală. În acest pas, mobilizarea tubului orogastric pentru a-și ancora balonul umflat cu 20 cm de aer la joncțiunea esofagogastrică, permite estimarea dimensiunii adecvate a rezervorului.
Disecția curburii gastrice mai mici
Ulterior se realizează noi secțiuni cu capsatorul, de această dată orientat vertical spre unghiul lui His până la finalizarea secțiunii gastrice (Figura 3) În acest timp, poziția tubului orogastric este menținută pentru a împiedica efectuarea secțiunii pe cardia și dezumflăm balonul astfel încât dimensiunea rezervorului să nu fie prea mare.
Secțiune gastrică cu capsator liniar de tăiere
Odată ce rezervorul este creat, nicovala unui capsator circular nr. 21 este plasată în interiorul acestuia.
Acesta este atașat la capătul proximal (cel care este în mod normal conectat la aspirație) al unui cateter Salem nr. 16 la care a fost tăiat canalul de intrare a aerului și este fixat cu două suturi de mătase 1 lăsând lung capetele unuia dintre lor (Figura 4). Acesta din urmă pentru a putea recupera incusul dacă este reținut în esofag.
Tăierea nicovală circulară a capsatorului atașată la sonda Salem
Sonda este avansată de la gură la rezervor și odată ce vârful său este insinuat în el, se face o mică gastrotomie pe fața anterioară a rezervorului și Salem este îndepărtat. Prin tracțiunea ușoară a sondei, care a fost exteriorizată printr-unul dintre troanele din partea stângă, nicovala capsatorului este avansată până când partea care este cuplată la tija acesteia este observată în afara rezervorului. Acest pas necesită anestezistul să dezumfle manșeta tubului endotraheal.
Odată ce acest lucru este făcut, suturile de mătase sunt secționate și îndepărtate împreună cu cateterul Salem.
Apoi, așezăm un dren de latex în sacul mai mic, care va ghida ascensiunea transmesocolică a buclei eferente a „Y” a lui Roux.
La 3 pacienți, scurgerea a fost plasată în spatele rămășiței gastrice, cu toate acestea, în două cazuri, sacul mai mic nu a fost accesibil pe această cale, așa că am împărțit apoi o parte din omentul gastrocolic pentru a introduce scurgerea prin acest nou acces.
După aceasta mergem în compartimentul inframesocolic unde colonul transvers este ridicat pentru a expune bucla fixă. Măsurând 45 cm de acesta, secțiunea intestinală este realizată cu ajutorul unei capsatoare liniare de tăiere, iar secțiunea de mezenter este completată cu un bisturiu cu ultrasunete.
Apoi, măsurăm distanța buclei eferente, care va depinde de IMC-ul pacientului, și efectuăm anastomoza entero-entero lateral-laterală cu un capsator liniar de tăiere. Enterotomiile efectuate pentru introducerea capsatorului sunt închise prin sutură laparoscopică intracorporală în puncte continue în două planuri.
Se creează o fereastră în mezocolonul transversal, chiar deasupra și în stânga buclei fixe, până la accesarea sacului mai mic în care se află drenajul din latex. Capătul drenajului menționat este luat și suturat la bucla eferentă și apoi, trăgând capătul opus al drenului, bucla jejunală este trecută prin mezocolon până la rezervorul gastric.
La 3 pacienți calea ascensiunii buclei eferente a fost transmesocolică și retrogastrică, în timp ce la doi pacienți a fost transmesocolică și antegastrică.
Fixăm această buclă jejunală prin sutură la mezocolonul transvers pentru a preveni migrația postoperatorie, care ar putea provoca obstrucție intestinală.
Pentru a efectua anastomoza gastro-jejunului, îndepărtăm trocarul subcostal stâng și lărgim incizia pentru a permite trecerea capsatorului circular. Bucla jejunală ridicată este secționată parțial chiar la linia capsei, iar capsatorul este introdus în lumenul intestinal până în cel mai apropiat punct al buclei cu rezervorul. Capătul tăiat al mânerului este ținut ferm și tija mașinii este exteriorizată pentru a o cupla la capătul nicovală, completând astfel anastomoza (Figura 5).
Diagrama anastomozei rezervorului gastric cu jejunul utilizând un capsator circular de tăiere
Gaura buclei este închisă folosind un capsator liniar ascuțit pentru a finaliza revizuirea hemostazei și plasarea unui dren activ activ închis aproape de anastomoza gastrojejunală.
Pneumoperitoneul este evacuat și fascia tuturor portalurilor este suturată.
Ambularea a început în perioada imediat postoperatorie și după primele 24 de ore a fost efectuat un studiu radiologic cu contrast solubil în apă al rezervorului gastric și anastomoza acestuia cu jejunul (Figura 6).
Odată ce a fost revizuită indemnizația anastomozei, se începe traseul oral cu lichide.
Radiografia de contrast a rezervorului gastric și anastomoza acestuia cu jejunul
Dintre cei 5 pacienți, am finalizat procedura total laparoscopică în patru, cu un timp chirurgical mediu de 6 ore (5 până la 8 ore).
Colecistectomia laparoscopică a fost efectuată la un pacient ca o procedură complementară pentru calculii biliari.
Toți pacienții și-au revenit satisfăcător și au fost externați între a treia și a cincea zi postoperatorie.
Studiul radiologic al rezervorului în perioada imediat postoperatorie a arătat o dimensiune adecvată a rezervorului fără extravazarea materialului de contrast în toate cazurile.
Un pacient a dezvoltat un abces al peretelui în portalul subcostal stâng, care a fost tratat cu drenaj și antibiotice orale în ambulatoriu și cu rezultate bune.
În tabelul 1 IMC preoperator al fiecărui pacient și procentul de exces de greutate eliminat până la ultimul control postoperator.
IMC (Kg/m 2)
Timpul qx
Supraponderalitatea eliminată
Urmărirea
De la descrierea sa inițială de către Mason (9), bypassul gastric a evoluat pentru a deveni procedura chirurgicală cu care ar trebui comparată orice alternativă terapeutică pentru obezitatea morbidă.
Aplicarea tehnicii minim invazive oferă pacienților o nouă opțiune pentru a obține rezultate excelente, reducând morbiditatea și timpul de recuperare pe care această intervenție chirurgicală îl prezintă atunci când este efectuată printr-o laparotomie.
Rezultatele seriei mari publicate (5,6,7,10) indică faptul că pierderea excesului de greutate și reducerea comorbidităților realizate cu abordarea laparoscopică sunt comparabile cu cele din procedura deschisă.
Complicațiile legate de răni (infecții, eviscerații, eventrații) sunt reduse drastic, atât în frecvență, cât și în severitate, prin abordul laparoscopic. În chirurgia deschisă, incidența sa este de 20-30% și, în special, infecțiile plăgii sunt adesea severe, ceea ce întârzie externarea și recuperarea finală a pacientului (11,12) .
Principalul obstacol al bypass-ului gastric laparoscopic este reprezentat de timpul operator, care are o mare importanță în contextul cardiopulmonar al pacientului obez. Variază în funcție de autor, fiind Higa și Wittgrove (6,7) cei care au raportat timpi comparabili cu cei ai procedurii în aer liber.
Tehnica chirurgicală descrisă în această lucrare este cea care reproduce cel mai bine procedura pe care o efectuăm prin laparotomie, minimizând nevoia de suturi manuale laborioase din punct de vedere tehnic în timp supramesocolic. Pe de altă parte, utilizarea capsatorului circular permite crearea unei gastro-jejunostomii calibrate, iar combinația capsatorului liniar cu sutura manuală permite o anastomoză jejun-jejunală largă și sigură.
Performanța timpului inframesocolic a reprezentat cel mai solicitant pas al procedurii, necesitând o pregătire laparoscopică adecvată pentru două mâini cu abilități de suturare și înnodare intracorporală.
Procedura pe care am transformat-o în laparotomie a fost efectuată laparoscopic până la crearea gastrojejunostomiei. În acest pas, exteriorizarea tijei capsatorului circular s-a pierdut în interiorul buclei eferente datorită tracțiunii inadecvate, făcând imposibilă părăsirea acestuia prin același loc anterior, ceea ce ne-a făcut să efectuăm o mică laparotomie pentru a finaliza acest pas.
Rezultatele primei serii prospective care compară abordarea laparoscopică cu cea deschisă în bypass gastric pentru obezitate morbidă, indică diferențe semnificative statistic în ceea ce privește necesitățile analgezice postoperatorii, timpul de spitalizare și timpul de recuperare, favorabile intervenției chirurgicale laparoscopice, în timp ce proporția de supraponderalitate eliminată cu ambele tehnici rămâne aceeași (13,14) .
Cu toate acestea, trebuie să avem în vedere că această intervenție chirurgicală necesită o urmărire pe termen lung care să permită stabilirea rezultatelor sale într-un mod fiabil (15) .
Pentru a reproduce rezultatele inițiale bune raportate în prezent cu această procedură, un program avansat de formare în chirurgie bariatrică și laparoscopică este esențial pentru a dobândi abilitățile și cunoștințele necesare pentru a întreprinde în condiții de siguranță una dintre cele mai complexe operații laparoscopice și cerințele tehnice ale actualității.
Abordarea laparoscopică pentru bypassul gastric reprezintă o opțiune sigură și eficientă pentru tratamentul obezității morbide, oferind avantajele unei intervenții chirurgicale minim invazive acestei proceduri. Cu toate acestea, execuția sa este solicitantă din punct de vedere tehnic, deci este esențial să se stăpânească fundamentele chirurgiei laparoscopice avansate pentru a efectua acest tip de intervenție.
REFERINȚE BIBLIOGRAFICE
1. Sugerman HJ, Kellum JM, Engle KM și colab. Bypass gastric pentru tratarea obezității severe. Am J Clin Nutr 1992; 55 (s): 560-566. [Link-uri]
2. Benotti PN, Forse RA. Rolul chirurgiei gastrice în managementul multidisciplinar al obezității severe. Am J Surg 1995; 169: 361-367. [Link-uri]
3. Pories WJ, Swanson MS, McDonald KG și colab. Cine ar fi crezut asta? O operație se dovedește a fi cea mai eficientă terapie de debut al adulților cu diabet zaharat. Ann Surg 1995; 222: 339-352. [Link-uri]
4. Yale CE. Chirurgie gastrică pentru obezitate morbidă. Complicații și controlul greutății pe termen lung. Arch Surg 1989; 124: 941-946. [Link-uri]
5. Schauer PR, Ikramuddin S, Gourash W, Ramanathan R, Luketich J. Rezultate după bypass gastric laparoscopic Roux-en-Y pentru obezitate morbidă. Ann Surg 2000; 232 (4): 515-529. [Link-uri]
6. Higa KD, Boone KB, Ho T, Davies OG. Bypass gastric laparoscopic Roux-en-Y pentru obezitate morbidă. Tehnică și rezultate preliminare ale primilor 400 de pacienți. Arch Surg 2000; 135: 1029-1034. [Link-uri]
7. Wittgrove AC, Clark GW. Bypass gastric laparoscopic, pacienți Roux-en-Y 500: tehnică și rezultate, cu urmărire de 3-60 luni. Obes Surg 2000; 10: 233-239. [Link-uri]
8. Hasson H. Un instrument și o metodă modificată pentru laparoscopie. Am J Obstet Gynecol 1971; 110 (6): 886-887. [Link-uri]
9. Mason EE, Ito C. Bypass gastric. Ann Surg 1969; 170: 329. [Link-uri]
10. DeMaria EJ, Sugerman HJ, Kellum JM, Meador JG, Wolfe LG. Rezultatele a 282 ocoliri gastrice laparoscopice totale Roux-en-Y gastrice pentru tratarea obezității morbide. Ann Surg 2002; 235 (5): 640-645. [Link-uri]
11. Mason EE Chirurgie gastrică pentru obezitate morbidă. Surg Clin North Am 1992; 72: 501-513. [Link-uri]
12. Kellum JM, DeMAria EJ, Sugerman HJ. Tratamentul chirurgical al obezității morbide. Curr Prob Surg 1998; 35: 791-858. [Link-uri]
13. Westling A, Gustavsson S. Laparoscopic vs bypass gastric deschis Roux-en-Y: un studiu prospectiv, randomizat. Obes Surg 2001; 11 (3): 284-292. [Link-uri]
14. Nguyen NT, Goldman C, Rosenquist CJ, Arango A, Cole CJ, Lee SJ și colab. Bypass gastric laparoscopic versus deschis: un studiu randomizat al rezultatelor, calității vieții și costului. Ann Surg 2001; 234 (3): 279-291. [Link-uri]
15. Rodriguez L, Isaac J, De la Fuente FM, Aular G, Ramos R, Perez E, și colab. Bypass gastric modificat pentru tratamentul obezității morbide. Clinica medicală HCC 1999; 4 (2): 96-102 [Link-uri]
- Ocolesc g; strico prin laparoscopie în tratamentul obezității m; rbida; rezultate
- Balon gastric, bandă gastrică, bypass gastric ceea ce spune știința despre operații
- Aproximativ 500 de pacienți au participat la grupurile pentru tratamentul obezității morbide a
- Chirurgia bariatrică Medtronic, cea mai bună opțiune pentru obezitatea morbidă
- Alcoolul și obezitatea sunt letale pentru pancreasul Societății Dominicane de Gastroenterologie
- Câte calorii se consumă într-un Seder de Paște?
- SUA cumpără întregul stoc mondial de remdesivir - La Opini; n din Murcia
- Pui Tikka Masala și orez cu stafide - Nutriție și gătit
- Când începe sezonul ciupercilor
- Ei conspiră împotriva lui Dukan pentru că a golit clinicile pentru a slăbi »Astăzi
- Gu; a de Alimentaci; n and Health UNED Alimentaci; n timpul adolescenței; Nevoile de
- Aligator colosal capturat în apropierea școlii din Florida
- Infuzie de pătrunjel - Rețetă, proprietăți și MULTE MAI MULTE
- Camera de comunicare - Sanitas
- Leguminoasele, un scut împotriva diabetului - INFORMAȚII NAVARRA