Dezlipire de retina
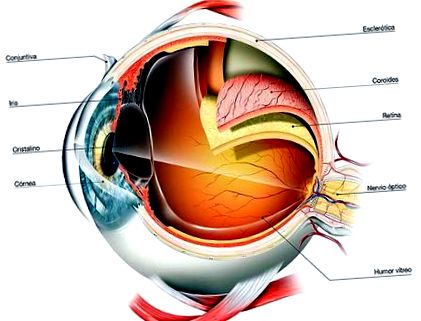
Retina este la ochi, ce film este la o cameră, astfel încât atunci când lumina se concentrează pe ea, aceasta o stimulează și se formează o imagine care este trimisă la creier prin nervul optic, unde se dezvoltă fotografia.
Globul ocular este alcătuit din trei straturi, cel mai exterior, sclera, care îi conferă rigiditate, este scheletul globului; stratul mijlociu sau stratul nutritiv, coroida, care alimentează ochiul; iar stratul cel mai interior, care este retina. În interiorul globului ocular există un gel transparent ca „albuș de ou”, numit vitros, atașat la retină.
Două părți fundamentale trebuie distinse în retină:
Partea centrală, macula, ochiul ochiului. Ne permite viziunea mai detaliată. Este folosit pentru a recunoaște, citi, conduce etc.
Retina periferică ne oferă o imagine „mai grosieră”. Este viziunea pe care o avem atunci când citim și o persoană intră în cameră: nu o vedem în detaliu, nu o putem specifica. Când acest strat se sparge, lichidul din cavitatea vitroasă trece prin gaură sau se rupe, acumulându-se sub retină, separând retina de patul său și producând detașarea retinei.
Trebuie știut că nu fiecare ruptură sau ruptură a retinei trebuie să provoace neapărat detașare, dacă este diagnosticată la timp și tratată corespunzător.
De ce apare o desprindere de retină?
Când, datorită proceselor atrofice sau degenerative, retina devine subțire și suferă tracțiunea gelului vitros, se rupe, se rupe și, dacă nu este tratată, se poate desprinde.
Alterarea vitrosului, motivată de orice cauză, inflamatorie, hemoragică, traumatică, poate trage retina, o poate rupe și o poate detașa.
Ce observă persoana cu acest tip de probleme oculare?
Ca semne premonitorii, apariția:
Nu este necesar să mergeți la un detașament de retină, dar acestea trebuie să fie semne care să ducă la consultarea medicului oftalmolog-specialist.
Apare o umbră sau o perdea, care ascunde o parte a câmpului vizual, care poate crește până când ocupă întregul câmp vizual.
Factori de risc. Prevenirea
- Istoricul detașării sau lacrimii retiniene la celălalt ochi
- miop
- Operatie de cataracta
- Boli degenerative ale retinei
- Traumatism ocular
- Traumatism cranian
Trebuie să știți că oricine, și mai ales dacă îndeplinește oricare dintre premisele de mai sus, ar trebui să fie examinat periodic de medicul oftalmolog, dacă observă muște, flash-uri, lumini sau pierderea câmpului vizual.
Retinopatia diabetică
Diabetul poate afecta vederea
Dacă aveți diabet zaharat, corpul dumneavoastră nu folosește și nu stochează zahărul în mod corespunzător, iar nivelul ridicat de zahăr din sânge poate deteriora vasele de sânge din retină (stratul de nervi din partea din spate a ochiului care percepe lumina și ajută la trimiterea imaginilor către creier) . Deteriorarea vaselor de sânge din retină este cunoscută sub numele de retinopatie diabetică.
Tipuri de retinopatie diabetică
Există două tipuri de retinopatie diabetică: neproliferativă (NPDR) și proliferativă (PDR).
- Retinopatia diabetică neproliferativă, cunoscută sub numele de retinopatie de fond, este o fază timpurie a retinopatiei diabetice în care vasele de sânge mici din retină pierd sânge sau lichid. Această scurgere de lichid cauzează edem al retinei sau formarea de depozite numite exsudate.
Multe persoane cu diabet zaharat au RDNP ușor, care de obicei nu afectează vederea. Când vederea este afectată, este ca rezultat al unui edem macular, A ischemie maculară, sau amândouă.
- Un edem macular este inflamația sau îngroșarea macula, o mică zonă din centrul retinei care ne permite să vedem clar detaliile lucrurilor. Inflamația este cauzată de scurgerea de lichide din vasele de sânge și este cea mai frecventă cauză a pierderii vederii din cauza diabetului. Pierderea vederii poate fi ușoară sau severă, dar chiar și în cele mai grave cazuri, vederea periferică este întotdeauna menținută.
- O ischemie maculară Apare atunci când vasele de sânge mici (capilare) se închid. Viziunea devine tulbure, deoarece macula nu mai primește suficient sânge pentru a funcționa corect.
- Retinopatia diabetică proliferativă este prezentă în cazul vaselor de sânge anormale noi (neovascularizare) încep să crească pe suprafața retinei sau a nervului optic. Principala cauză a PDR este închiderea generalizată a vaselor de sânge, care previne o alimentare adecvată cu sânge. Retina răspunde prin crearea de noi vase de sânge.
Din păcate, aceste vase nu asigură un aport normal de sânge și sunt adesea însoțite de țesut fibros care poate provoca detașarea retinei sau riduri.
PDR poate provoca o pierdere mai severă a vederii decât NPDR, deoarece poate afecta atât viziunea centrală, cât și cea periferică.
RDP cauzează pierderea vederii în următoarele moduri:
Cum este diagnosticată retinopatia diabetică?
Un examen medical este singura modalitate de a detecta modificările la nivelul ochilor. Un oftalmolog poate diagnostica și trata retinopatia severă înainte de apariția unei probleme de vedere. Medicul oftalmolog dilată pupilele și privește în ochi cu o oftalmoscop.
Dacă oftalmologul dumneavoastră detectează retinopatie diabetică, acesta poate comanda fotografii color ale retinei sau un test special numit angiografie cu fluoresceină. În acest test, un colorant este injectat în braț și sunt făcute imagini ale ochiului pentru a detecta unde este evacuarea lichidului.
Când ar trebui să faceți un control medical?
Persoanele cu diabet ar trebui să facă un control cel puțin o dată pe an. După diagnosticarea retinopatiei diabetice, poate fi necesară o examinare medicală mai frecventă a ochilor.
Femeile gravide cu diabet trebuie să facă un control medical în primul trimestru de sarcină, deoarece retinopatia poate progresa rapid în timpul sarcinii.
Dacă aveți nevoie de un examen ocular pentru ochelari, este important ca zahărul din sânge să fie sub control timp de câteva zile înainte de a consulta medicul oftalmolog. Paharele care funcționează bine atunci când zahărul din sânge este scăpat de control nu vor fi adecvate atunci când zahărul din sânge se stabilizează.
Modificările rapide ale nivelului zahărului din sânge pot provoca fluctuații ale vederii la ambii ochi, chiar și atunci când nu există retinopatie.
Vedeți ochii imediat dacă observați modificări ale vederii care:
Afectează un singur ochi
Durează mai mult de câteva zile
Nu sunt asociate cu o modificare a nivelului de zahăr din sânge
Când sunteți diagnosticat pentru prima dată cu diabet, este recomandat un examen înainte de a trece:
5 ani, dacă aveți sub 30 de ani
Câteva luni, dacă aveți mai mult de 30 de ani
Degenerescența maculară legată de vârstă
Degenerescența maculară legată de vârstă (DMA) este o leziune sau defecțiune a maculei. Macula este o zonă mică a retinei din partea din spate a ochiului, care vă permite să vedeți clar detalii fine și să efectuați activități precum citirea sau conducerea unui vehicul. Când macula nu funcționează corect, vederea centrală poate fi afectată de imagini neclare, cu zone întunecate sau distorsionate. Degenerescența maculară legată de vârstă vă afectează capacitatea de a vedea obiecte apropiate și îndepărtate. Poate face unele activități (cum ar fi înfășurarea unui ac sau citirea) dificile sau imposibile.
Deși AMD reduce vederea în partea centrală a retinei, aceasta nu afectează vederea laterală sau periferică a ochiului. De exemplu, puteți vedea conturul ceasului, dar nu puteți identifica ce oră este.
Degenerescența maculară legată de vârstă singură nu duce la orbire totală. Chiar și în cele mai avansate cazuri, oamenii continuă să aibă o viziune utilă și sunt deseori capabili să aibă grijă de ei înșiși. În multe cazuri, impactul degenerescenței maculare asupra vederii poate fi minim.
Care este cauza acestei probleme oculare?
Mulți oameni în vârstă dezvoltă degenerescența maculară legată de vârstă ca parte a procesului natural de îmbătrânire a corpului. De fapt, există diferite tipuri de probleme maculare, dar cea mai frecventă este AMD.
Cauza exactă pentru care se dezvoltă este necunoscută și niciun tratament nu a fost eficient în mod constant. Degenerescența maculară legată de vârstă este principala cauză de pierdere severă a vederii la persoanele cu vârsta peste 65 de ani.
Cele două tipuri de DMA sunt: uscate (atrofice) și umede (exudative):
1. AMD „uscat” (atrofic). Majoritatea oamenilor au forma "uscată" de AMD. Este cauzată de înaintarea în vârstă și de subțierea țesuturilor maculei. Pierderea vederii este de obicei treptată.
2. AMD „umed” (exudativ). Forma „umedă” de AMD acoperă aproximativ 10% din toate cazurile. Apare atunci când vasele de sânge anormale se formează sub retină în partea din spate a ochiului. Aceste noi vase de sânge permit scurgerea fluidului sau a sângelui și produc o vedere centrală neclară. Pierderea vederii poate fi rapidă și severă.
Care sunt simptomele AMD?
Degenerescența maculară legată de vârstă poate provoca diferite simptome la diferite persoane. Această afecțiune poate fi practic neobservată în primele sale zile. Uneori, doar unul dintre ochi își pierde vederea, în timp ce celălalt continuă să vadă bine mulți ani.
Dar când afectează ambii ochi, pierderea vederii centrale poate fi observată mai repede. Iată câteva modalități prin care se detectează pierderea vederii:
- Cuvintele scrise pe o pagină par neclare.
- O zonă întunecată sau goală apare în centrul vederii.
- Liniile drepte apar deformate ca diagrama de mai jos.
Cum este diagnosticul de AMD?
Mulți oameni nu percep starea maculară până când viziunea neclară devine evidentă. Medicul oftalmolog poate detecta DMA în stadii incipiente, în timpul unui examen ocular care include următoarele:
- Un test de viziune simplu, în care te uiți la un grafic care arată ca hârtie milimetrică (grila Amsler).
- Observarea maculei cu un oftalmoscop.
- Uneori se fac fotografii speciale ale fluoresceinei ale ochiului, numite angiograme, pentru a găsi vasele de sânge anormale în spatele retinei. Fluoresceina este injectată într-o venă a brațului și apoi ochiul este fotografiat pe măsură ce colorantul trece prin vasele de sânge din partea din spate a ochiului.
Depozitele concentrate sub retină, numite „drusen”, sunt o cauză frecventă a DMA. Aceste depozite nu cauzează pierderea vederii pe cont propriu, dar creșterea numărului acestora poate fi un indiciu al riscului de apariție a DMA avansată. Persoanele cu risc de a dezvolta AMD avansat au un număr semnificativ de "drusen", AMD uscată proeminentă sau vase de sânge anormale în spatele maculei într-un ochi (AMD umed).
- Probleme de vedere în ciuda faptului că aveți o pereche nouă de ochelari
- De ce un duș de dimineață poate fi soluția la problemele tale
- Maradona, o viață marcată de problemele sale de sănătate și dependențe - Eurosport
- Fișier portofoliu; Pagina 2 din 3; Clinica Kam
- Slăbiți cu metoda PNK - Clínica Clinium Salud Granada